Мюллер-аномалии и беременность при экстрофии мочевого пузыря
Содержание:
Экстрофия мочевого пузыря и аномалии матки
Родители девочек, рожденных с экстрофией мочевого пузыря, должны знать о возможных проблемах, с которыми могут столкнуться их дочери во взрослом возрасте, и своевременно провести нужные обследования, а при необходимости – коррекцию. Также девочкам, когда они подрастут, стоит заранее рассказать об особенностях их физиологии, чтобы они знали и понимали особенности своего организма.
При экстрофии проблема фертильности полностью анатомическая. Выход влагалища узкий, и практически всегда требуется хирургическое вмешательство – расширение влагалища. Иногда достаточно нехирургических способов по растяжению (делатации) влагалища. После этого эти женщины могут быть фертильны.
Не менее половины женщин сталкиваются с пролапсом матки, и мало кто может выносить более чем 2 детей, прежде чем устранит этот пролапс. Восстановление предполагает создание петли вокруг шейки матки, после чего возможно дальнейшее зачатие.
Большинство аномалий матки при экстрофии связано лишь с тем, что шейка матки располагается на передней стенке влагалища, рядом с отверстием вагины. Вот почему девушки с экстрофией очень фертильны, т.е. они очень легко беременеют, но также они имеют предрасположенность к пролапсу матки после беременности.
Кроме того, редко, но некоторые женщины, рожденные с экстрофией, могут иметь аномальное строение матки, известное как «мюллер-аномалии». Именно мюллер-аномалиям посвящена эта статья, которая может быть полезна родителям девочек, девушкам и женщинам с ЭМП.
Что такое мюллер-аномалии?
Матка, фаллопиевы трубы и верхнее влагалище произведены из двух частично соединенных трубок, которые в эмбриональном периоде известны как «мюллеровы протоки», названные в честь немецкого физиолога Иоганна Петера Мюллера, впервые описавшего их в 1830 году. Они также известны как «парамезонефрические протоки» и вначале представлены у эмбрионов обоих полов (у мужчин мюллеров проток редуцируется в простатическую маточку).
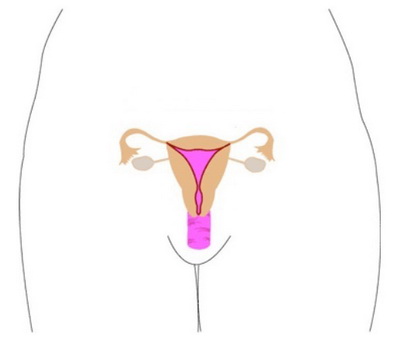
В норме эти протоки спускаются вертикально с боков к тазовому дну у молодого эмбриона и, в конечном счете, сливаются в «двухъемкостную» трубку с двумя свободными концами, известную как маточно-влагалищный зачаток. Удвоенный маточно-влагалищный зачаток в итоге превращается в «одноемкостную» матку, шейку матки и верхнее влагалище, при этом свободные концы превращаются в фаллопиевы трубы. Во взрослом возрасте эти органы называют «мюллер-трактом», а врожденные мальформации этого тракта называются мюллер-аномалии.
У мужского эмбриона под воздействием антимюллерова гормона (АМГ) мюллеровы структуры разрушаются в раннем периоде развития. У женщин они сохраняются, т.к. женщины не производят АМГ. В эмбриональном периоде мюллеровы протоки действуют как строительные леса для мезонефрических протоков, дающих рост почкам. В связи с этими структурными взаимоотношениями часто аномалии почки или другие уринарные аномалии могут присутствовать параллельно с мюллер-аномалиями.
Причины возникновения мюллер-аномалий
На сегодня нет единственно достоверного мнения о причинах мюллер-аномалий. Некоторые могут быть наследственными, другие – результат внутриутробного поражения плода или случайных мутаций. Важно понимать, что в поколениях наших бабушек и мам многие женщины с подобными проблемами не были диагностированы. В то время, как по статистике до 4% женщин могут иметь мюллер-аномалии, это состояние может встречаться гораздо чаще, чем люди предполагают и осознают. Только когда диагностические технологии улучшатся, а женщины станут более осведомленными о своем репродуктивном здоровье, наука получит лучшее понимание того, на сколько в реальности часты эти мальформации. В будущем честные взаимоотношения с нашими детьми помогут выстроить более развернутую базу для понимания причин таких анатомических особенностей.
Классификация мюллер-аномалий
Агенез и гипоплазия матки
Весь мюллер-тракт либо не развился целиком (отсутствует), либо крайне недоразвит. Например, шейка матки вместо тугого волокнистого кольца толщиной несколько сантиметров может иметь вид тонкой мембраны. При такой патологии в большинстве случаев женщины имеют очень тяжелые проблемы с фертильностью прежде всего по причине недостатка тканей для поддержки растущей беременности. Распространенный термин «инфантильная (детская, недоразвитая) матка», на деле часто означающий просто меньшую по размерам, чем в среднем, матку, не относится к описанному выше пороку. Этот старый термин «инфантильная матка» все реже используется в последние годы, т.к. обычно «детская матка» способна поддерживать беременность очень хорошо в связи с тем, что она легко увеличивается в размерах во время беременности.
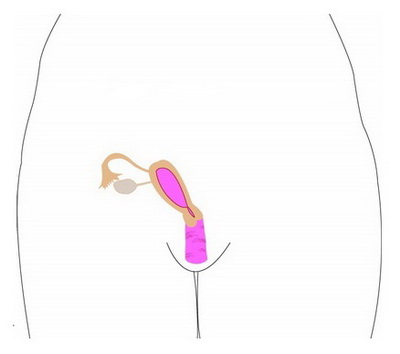
Однорогая матка
Если один мюллеров проток недоразвит или вообще не развился, формируется полуматка по форме, напоминающая банан. Однорогая матка может сопровождаться или не сопровождаться рудиментарным рогом, и этот другой рог может иметь или не иметь внутриматочную полость или сообщаться с основной полостью матки. Чаще, чем при других мюллер-аномалиях, эту ассиметричную аномалию сопровождают отсутствие одной почки или другие проблемы с почками. Часто яичник на рудиментарной стороне находят в необычных местах, выше близи ребер. Неблагоприятные исходы беременности часты при однорогой матке.
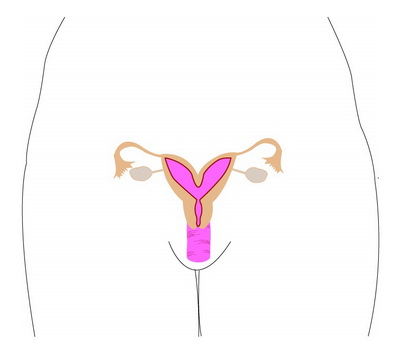
Удвоенная (двойная) матка
Мюллер-тракт не соединяется по всей или по большей части своей длины. Возможно полное дублирование (удвоение) вагины, шейки матки и матки, а две половинки могут быть разделены связующей тканью. По статистике удвоенная матка имеет наивысшие показатели благоприятных исходов беременностей среди всех мюллер-аномалий.
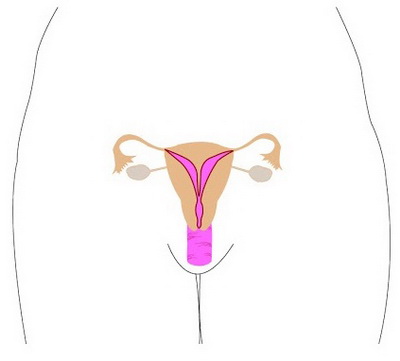
Двурогая матка
Дно матки не соединяется, и разделение миометрия (внутирмышечной стенки матки) простирается вниз к шейке матки при полной двурогой матке или на части пути к шейке матки при частичной двурогой матке. На внешней стороне матке это разделение видно как желобок или расщелина в куполе матки размером до 1,5 см. Шейка матки и влагалище обычно в единственном числе, но могут иметь перегородку внутри или удвоение. Двурогая матка несет относительно меньшее количество осложнений при беременности в сравнении с однорогой маткой или маткой с внутриматочной перегородкой.
Матка с внутриматочной перегородкой
Мюллер-тракт соединился правильно, и снаружи матка выглядит единой, но внутренняя стенка мюллерова протока (срединная перегородка) не рассоединилась примерно на 20 неделе гестации, и матка остается удвоенной полостью. На наружном куполе матки может быть, а может не быть неглубокое углубление 1,5 см или меньше, а иногда даже виден светлый треугольник тканей перегородки. Фиброзная внутренняя перегородка простирается до внутреннего зева шейки матки или за его пределы при матке с полной внутриматочной перегородкой, или простирается частично на пути вниз при матке с частичной внутриматочной перегородкой. Недостаточное кровоснабжение и прогестероновые рецепторы срединной перегородки могут стать проблемами при беременности, что дает данному виду самые неблагоприятные прогнозы беременности среди других мюллер-аномалий.
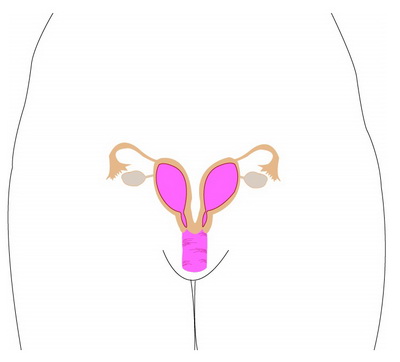
Матка с внутриматочной перегородкой
Аркообразная (седловидная, дугообразная) матка
Дно матки может быть изогнуто слегка как вовнутрь, так и наружу. В разное время данную форму матки определяли как облегченный вариант двурогой матки или с легкой степенью внутриматочной перегородки, и она такая легкая, что считается вариантом нормы. Однако, несколько исследований предполагают, что возросший риск неблагоприятных исходов беременности ассоциируется с седловидной маткой.
DES-ассоциированная матка
Этот вид аномалии характеризуют следующие признаки: полость матки в форме буквы Т, расширенные роги матки и измененная шейка матки и верхняя вагина. В отличие от других аномалий Т-матка иногда является следствием приема матерью гармонального препарата «Диэтилстильбэстрол» (Diethylstilbestrol – DES), хотя иногда причина остается неизвестной. Когда причина в DES, часто есть и другие проблемы, такие как некомпетентная (слабая) шейка матки, нефертильность и аномальные ткани в шейке и влагалище. Прием DES ассоциирован с высокими рисками женского рака, включая рак влагалища.
Методы диагностики мюллер-аномалий
Прежде всего, следует пройти гистеросальпингографию (рентгенологическое исследование, позволяющее получить изображение полости матки, фаллопиевых труб и окружающих тканей после заполнения их контрастным веществом), чтобы исключить или оценить наличие двух камер в матке, глубину разделения, трубную состоятельность. Однако изолированно данный метод исследований не может дифференцировать разницу между маткой с перегородкой и двурогой маткой. Очень часто ставят неправильный диагноз.
Следующие методы имеют более высокий показатель надежности:
трансвагинальное ультразвуковое исследование почти в 100% успешно определяет расщепление матки, но только в 80% может успешно дифференцировать матку с перегородкой и двурогую матку. УЗИ может стать полезным инструментом в диагностическом процессе, но нельзя положиться только на него.
трехмерное УЗИ (3d-УЗИ) – в 92% точно диагностирует матку с перегородкой и двурогую матку, и по возможности обязательно должно быть выполнено.
магнитно-резонансная томография – считается очень надежным методом диагностирования.
одновременная лапароскопия и гистероскопия матки считаются «золотым стандартом» при дифференциации двурогой матки и матки с внутриматочной перегородкой. Этот тест довольно агрессивный, но при необходимости, можно одновременно в ходе этой процедуры выполнить гистероскопическую операцию на матке (метропластику - хирургическое рассечение внутриматочной перегородки).
Операции при мюллер-аномалиях до зачатия и во время беременности
Гистероскопическая метропластика, абдоминальная метропластика, полугемогистероэктомия, вагинопластика
Если у вас матка с внутриматочной перегородкой, это необходимо скорректировать. Исследования показывают слабые показатели исходов беременности при такой матке без ее корректировки, но зато после хирургической коррекции показатели исходов беременности стремятся к нормальным. Конечно, есть исключения, и мы не должны забывать, что большинство женщин с внутриматочной перегородкой вообще не диагностируются и вполне возможно не имеют никаких проблем с воспроизводством.
При принятии решения, стоит или нет проходить корректировку, примите во внимание историю беременностей, ваши жалобы, возраст, и, возможно, вложение инвестиций. Если у вас нет проблем с зачатием, а в анамнезе был один выкидыш, некоторые доктора могут рекомендовать более консервативный подход и проведение операции только при очередном выкидыше. И хотя операция по резекции перегородки имеет риски, она считается относительно легкой в сравнении с открытыми операциями абдоминальной метропластики.
Если у вас есть внутриматочная перегородка и вы страдаете от болезненных менструаций, есть хороший шанс, что при удалении перегородки вы избавитесь также и от боли в эти периоды.
Двурогая, седловидная и удвоенная матки обычно считаются хорошими для беременности, но некоторые исследования показывают корреляцию с невынашиванием и другими проблемами. Опять же примите во внимание вашу историю, взвесьте выгоды и риски. Хирургическая коррекция двурогой матки включает открытую (лапаратомия) операцию, при которой хирург разрезает каждый рог матки и сшивает их вместе. В отличие от большинства операций при внутриматочной перегородке абдоминальная метропластика является большой операцией и несет большие риски кровотечения, инфекции, спаечного процесса, нефертильности и повреждений во время беременности. Восстановительный период требует как минимум в два раза больше времени, и требуется больший контроль над болью.
Иногда хорошо развитая однорогая матка имеет рудиментарный зачаток органа, способный поддерживать беременность в течение какого-то времени, но потом он разрывается из-за своего крошечного размера. Эта крошечная полуматочка должна быть удалена при процедуре, называемой «гемигистерэктомия». Такая операция позволяет исключить эктопическую беременность в рудиментарном роге, снижает боль при менструации и сокращает возможность эндометриоза вследствие ретроградной менструации. Эта операция не простая, но ее уже успешно выполняют.
Женщины с удвоенной маткой или с полностью разделенной маткой могут также иметь вагинальную перегородку, которая иногда простирается до промежности, создавая два вагинальных входа. Такое состояние может делать половой акт сложным или болезненным, использование тампонов может быть непрактичным, а операция разрушения вагинальной перегородки вполне проста. Существуют споры касаемо удаления перегородки внутри разделенной шейки матки в связи с возможностью создания несостоятельной шейки. Некоторые хирурги предпочитают сохранять цервикальный сегмент перегородки.
Как долго ждать попытки зачатия после операции?
Стандартный совет ждать или два цикла, или 8-10 недель после гистероскопической метропластики, чтобы дать время воспалительной реакции на месте раны полностью уйти. Локальное воспаление – это нормальная реакция на повреждение, но это может повысить риски невынашивания или препятствовать зачатию. Также гормоны и другие препараты, назначаемые до и после операции, могут вмешиваться в процесс, поэтому пауза обязательно нужна.
Иногда хирурги могут сократить восстановительный период до 1 цикла, все зависит от варианта и масштаба операции. Есть случаи зачатия в этот же цикл с успешными беременностями.
При абдоминальной метропластике восстановительный период будет дольше; обычно рекомендуют ждать 3-6 месяцев, что связано с раной на всю толщину стенки матки.
Разумно сделать гистеросальпинографию для подтверждения результатов операции до попытки зачатия. Ее можно делать после первого менструального цикла, в идеале перед следующей овуляцией. Гистеросальпинография покажет не только изменения в конфигурации полости матки, но и может выявить перфорации, если они возникли.
Гистероскопическая метропластика - что это за операция?
Гистероскопическая метропластика (резекция внутриматочной перегородки через влагалище), также известная как септопластика, септотомия. Во время данной процедуры маточная, а также вагинальная перегородка (если допустимо) может быть резецирована, чтобы открыть матку для лучших результатов беременности. Эта операция проводится обычно одновременно с лапароскопией (см.ниже). Она может быть выполнена с помощью ножниц, электрокаутера или лазера в зависимости от опыта и предпочтений хирурга.
«Резекция» - не совсем точный термин для определения того, что при этом происходит, т.к. никакие ткани не удаляются из матки; наоборот, хирург делит перегородку на части, как бы делит материю пополам. После разделения части бывшей перегородки притягиваются к нормальным маточным стенкам с каждой стороны и через несколько дней или недель покрываются эндометрием.
Обычно операция проходит в один день, хотя бывают случаи, что для полной резекции перегородки может понадобиться более одной операции. Восстановительный период может занимать разное время у разных женщин, но обычно длится 3-5 дней.
Лапароскопия
Подготовка к лапароскопии заключается в том, чтобы прийти натощак и прекратить прием лекарств по назначению врача (например, аспирин и др.). Также вам могут назначить подготовку кишечника (слабительные, клизма, жидкость), вымыть живот специальным мылом за определенный период перед операцией, сбрить лобковые волосы.
Когда вы будете под анестезией (обычно общей), вас поместят в литотомическое положение, занавешенную и подготовленную. Хирург сделает от двух до четырех точечных проколов (перфораций) в вашем животе – один внутри пупка (для лапароскопа) и от одного до трех по линии бикини слегка выше линии роста лобковых волос - для иных инструментов. Иногда по линии бикини по середине делается минилапаратомический разрез примерно 2,5 см шириной. Далее хирург наполнит вашу брюшную полость углекислым газом для лучшей видимости и с помощью подсвеченного лапароскопа будет проводить осмотр ваших тазовых органов.
Основной целью лапароскопии является мониторинг матки снаружи на предмет надвигающихся или уже имеющихся в наличии перфораций, когда операция делается внутри матки, но могут быть выполнены и иные относящиеся к фертильности операции, такие как: удаление спаек, фиброзных опухолей и эндометриоза или воздействие лазером на яичник.
После операции вы, возможно, будете хотеть спать, можете быть забывчивыми, вас может также тошнить после анестезии и обезболивающих препаратов, это может длиться в течение суток. Вы можете испытывать боль в животе, боль может даже отдавать в плечи от остатков двуокиси углерода в полости живота. Следующую неделю живот может все продолжать болеть, к этому надо быть готовой. Многие женщины сравнивают болевые ощущения, как если бы они сделали слишком много приседаний за раз.
Гистероскопия
Во время гистероскопии полость матки наполняют жидкостью или газом, помещают внутрь гистероскоп и далее делают одну из двух вещей: либо оперируют (например, удаляют полип или фиброзную опухоль, выполняют резекцию перегородки) или просто документируют любые аномалии и потом вынимают инструмент.
Так как это легкая, но все же операция, любое инструментальное воздействие на матку создает риск ее повреждения или инфекции, также существует примерно 1% риск перфорации стенки матки. Большинство разрывов (перфораций) небольшие, но если рана большая и сильно кровоточит, или повреждены другие структуры в полости живота (например, кишки), последствия могут быть серьезными. Гистероскопия кроме всего прочего несет риск перегрузки жидкостью и серьезного электролитного дисбаланса. Также остается риск, что во время процедуры не удастся достичь назначенной цели и операцию придется повторить.
Преимуществом гистероскопии является, конечно, возможность не делать абдоминальную метропластику – серьезную операцию со всеми сопутствующими рисками.
Гистероскопия сама по себе, кажется, не особо вызывает боли в восстановительном периоде, хотя при одновременной лапароскопии живот может побаливать. Несколько дней можно ожидать кровотечение, после чего выделения будут светлеть. Через несколько дней выделения должны стать водянистыми, как слегка желтоватая серозная жидкость, а после 2 недель должны прекратиться полностью. Плохой запах выделений или температура являются поводом срочно обратиться к хирургу, т.к. это может быть признаком инфекции.
Некоторые хирурги любят оставлять надутый баллон катетера Фолея внутри, чтобы держать стенки матки разведенными, или оставляют какой-нибудь иной барьер внутри. Однако такие «барьеры» имеют тенденцию увеличивать кровотечение и восстановление на несколько дней, и некоторые хирурги полагают, что барьеры увеличивают риск внутриматочного слипания и восходящей инфекции.
Часто после оперативной гистероскопии назначают курс экстрогенов, чтобы помочь опять нарастить и правильно залечить эндометрий, особенно, если пациент принимал медикаменты для снижения маточного слоя. Также часто назначают антибиотики во время или после операции, хотя риск воспаления эндометрия низок.
Зондирующая (в целях исследования) гистероскопия часто делается как офисная процедура, часто пациент бодрствует. Т.к. матку необходимо расширить физ.раствором, глицином или двуокисью углерода, это может быть довольно болезненно, похоже на прохождение гистеросальпинографии.
Серкляж
Серкляж – это шов, который накладывают вокруг входа в матку, обычно на шейку матки, чтобы держать матку закрытой при прогрессирующей беременности, он делается в случаях, когда были потери из-за болезненного пролапса оболочек во втором триместре беременности. Обычно его делают под местной анестезией, процедура занимает всего несколько минут, а восстановительный период и последующий мониторинг состояния занимает всего несколько часов. Рекомендуется постельный режим в течение 48 часов после процедуры.
После спинальной или эпидуральной анестезии пациента кладут в литотомическое положение, операционная зона занавешивается и смазывается антисептиком. Специальным инструментом шейку матки подтягивают ближе ко входу влагалища, и хирург делает стежки на шейке матки. Во время этого пациент может испытывать безболезненные тянущие ощущения. Седативные средства являются опцией; некоторые хирурги полагают, что транквилизаторы или общая анестезия могут нести нежелательные риски для развивающегося плода.
Пациентка наблюдается на признаки кровотечения, схваток или повреждения оболочек, и обычно выписывается в этот же день, убедившись, что она может опорожнить мочевой пузырь. Иногда пациентку оставляют переночевать. Хирурги могут прописать 2-3 дня постельного режима, а могут и не делать этого – все зависит от личных обстоятельств. Также рекомендуется половой покой из-за риска инфекции и тенденции к раздражению зашитой матки. Половой покой рекомендуют за неделю до и неделю после операции.
В 90% случаев серкляжи успешны, но иногда они не срабатывают. В таком случае может быть наложен повторный шов, а пациента кладут на полный постельный режим с приемом пищи в постели и подкладным судном. Альтернативой серкляжу является строгий постельный режим сам по себе, начиная с самого начала второго триместа; некоторые исследования показывают, что это так же эффективно, как и серкляж. Преимуществом серкляжа является, конечно, то, что не надо лежать в постели несколько месяцев и соответственно переносить связанные с этим риски для здоровья.
Одним из противопоказаний для серкляжа является активная работа, так как шов может просто порваться. Большинство серкляжей убирают (снимают швы) примерно на 37 неделе, чтобы роды могли пройти естественным путем. У некоторых женщин с очень слабыми шейками сразу после удаления серкляжа начинается родовая деятельность, но не всегда. Иногда на шейке матки образуются шрамовые ткани после серкляжа, шейка не утончается и не раскрывается (цервикальная дискоординация родовой деятельности), тогда может потребоваться кесарево сечение.
Существуют разные мнения на вопрос, когда же именно ставить серкляж. В настоящее время тенденция ставить серкляж раньше – в 10 недель или как только эмбрион выглядит жизнеспособными на УЗИ. Раньше житейская мудрость подсказывала ставить серкляж в 12-14 недель после того, как на 97% будет понятно, что беременность будет развиваться. Однако технологии УЗИ могут предсказать положительный исход беременности уже в 10 недель с точностью 95%.
Серкляж, сделанный для спасения беременности с угрозой прерывания, после того как оболочки уже начали выпадать, называется экстренный или аварийно-спасательный серкляж. Экстренный серкляж требует постельного режима, и его прогнозы не столь хорошие, как серкляж, сделанный до начала укорочения шейки матки.
Для пациентов с недоразвитой шейкой матки или повторными неудачными попытками сделать шеечный серкляж, есть еще один вариант, сулящий некоторый успех, - это абдоминальный серкляж. Еще до зачатия вокруг нижнего сегмента матки накладывается круговой шов, глубоко в маточные артерии, его делают через лапаротомию. Роды проходят кесаревым сечением, а серкляж можно оставить для следующей беременности.
Кесарево сечение
Если у вас плановое кесарево, вас попросят ничего не есть несколько часов перед операцией. В больнице вас подключат к фетальному монитору, а в недоминантную руку через вену будут вливать физ.раствор либо иное лекарство по назначению врача. Вас могут (не обязательно) предварительно побрить, поставить клизму и прокатетеризировать перед спинальной анестезией. Мед.сестры наденут на ваши ноги специальные тугие чулки для снижения риска свертывания крови, пока вы иммобилизованы.
Региональная анестезия в большой степени подходит как метод контроля над болью. Не за долго до операции помощник анестезиолога или анестезиолог поставит вам спинальный анестетик коротокодействующего вещества, например такого как лидокаин. Вас попросят наклониться вперед и податься спиной к анестезиологу, чтобы дать место игле войти в спинальное пространство. Вы почувствуете небольшой прокол на уровне почек слега не по центру. Когда анестетик введен, вы потеряете чувствительность нижней части вашего тела от линии сосков и вниз, и вас может охватить теплое не неприятное ощущение. Вам помогут лечь на операционный стол, одну или обе руки привяжут под углом 90 градусов к вашему телу. Иногда применяют пульс-оксиметр, ЭКГ и кислородную маску или назальную канюлю. Вы можете почувствовать покалывание или неподвижность больших пальцев и трудность при глотании. Через вену вам могут ввести лекарство, чтобы справиться с волнением.
Тем временем мед.сестры освободят ваш живот, оботрут его антисептиками и задрапируют стерильными материалами. Хирург, возможно, сделает 10-см горизонтальный разрез немного выше лонных костей, примерно по линии роста волос. Работая очень быстро, хирург разделит и раздвинет внутренние ткани, освобождая матку. Матку открывают обычно горизонтальным разрезом, разрезается плодный пузырь. Амниотической жидкости (водам) дают вытечь. Во многих случаях пациент может даже не осознавать, что операция уже началась.
В то время как ассистент давит на дно матки, хирург добирается внутрь матки и достает голову ребенка. Плавно и мягко он тянет за головку ребенка и быстро достает ребенка. Вы можете почувствовать давление или покачивание, когда они работают.
Далее следует радостная часть, когда ребенка осматривают, и он начинает плакать. Вы сможете потрогать, поцеловать или подержать вашего ребенка, или даже нянчить ребенка сразу после родов (это лучше заранее обсудить с вашей акушеркой).
Тем временем матку часто вынимают наружу, инспектируют лапаротомический разрез, отсасывают жидкость, массируют и зашивают, и далее помещают обратно в полость живота.
Это может быть хорошим моментом, чтобы сделать перевязку маточных труб, если вы планируете больше не иметь детей. Также, если в матке есть какие-либо перегородки, хирург спросит вас, хотите ли вы ее удалить. Есть мнение, что рождение ребенка – это рискованное время для проведения метропластики из-за повышенного кровоснабжения в матке и риска инфекции и спаек, но как минимум два задокументированных случая резекции внутриматочной перегородки во время кесарева уже есть.
Будьте готовы провести 1-2 часа на восстановлении, ваше состояние будут оценивать, дно матки будут массировать. Если повезет, вы сможете воссоединиться с ребенком в это время. Вы будете оставаться в кровати, катетеризироваться, пока действие анестезии полностью не уйдет. Возможно, к вашим ногам прикрепят специальные пневматические рукава, которые будут периодически надуваться, чтобы стимулировать циркуляцию крови в ногах. Когда катетер вынут, и вы будете в состоянии опорожняться самостоятельно, вас будут стимулировать вставать, садиться и прогуливаться, как можно быстрее.
Степень дискомфорта после кесарева сечения широко разнится у разных женщин, и вам может потребоваться много обезболивающих, а может не потребоваться вообще. Если нянчить ребенка для вас болезненно, подушка поверх раны может распределить давления более комфортно для вас.
У вас будут лохии (послеродовые выделения из матки), но они будут слегка светлее, чем при вагинальном родоразрешении. Обычно после кесарева сечения в больнице остаются на 2-5 дней. Вас предупредят не поднимать ничего, тяжелее веса вашего ребенка, и не водить машину, чтобы минимизировать риск адгезийных формаций сразу после операции. Стежки или скобы обычно выходят (или убирают) в течение нескольких дней после операции, а на их место прикладывают стерильные бинты. Шов постепенно утончается и бледнеет.
При должном медицинском обеспечении и остальном здоровье матери, после кесарева сечения нижнего сегмента в дальнейшем возможны вагинальные роды.
Экстренное кесарево сечение проводится, если женщина уже вошла в роды, и становится очевидным, что необходимо кесарево. Оно проводится, когда ребенок находится под риском гипоксии или смерти. В обоих случаях анестезия может быть эпидуральной или общей.
Осложнения беременности при мюллер-аномалиях
Прежде чем прочитать список возможных осложнений, важно помнить, что большинство детей, рожденных женщинами с мюллер-аномалиями, не страдают никакими из этих проблем. Есть просто вероятности, которые нужно иметь в виду, большинство из них происходят из-за слабого прикрепления/кровяного снабжения плаценты, или недостатка места.
Невынашивание
Спонтанный аборт (самопроизвольный выкидыш) довольно часто встречается, особенно при внутриматочной перегородке, что связано с нарушением кровяного снабжения и, возможно, отклонениями гормональных рецепторов. У женщин с отсутствием фертильных или анатомических проблем нормальный уровень самопроизвольных выкидышей составляет 20%, или 1 из 5 беременностей. При внутриматочной перегородке (самом плохом с точки зрения прогнозов беременностей варианте мюллер-аномалий), по данным ряда исследований, такой уровень возрастает до 90%.
Некомпетентная шейка матки
Примерно 20% маток с аномалиями могут иметь дополнительные проблемы, такие как некомпетентная или слабая шейка матки. Такие шейки имеют тенденцию к преждевременным родам на 16-22 неделях гестации. Женщина, зная, что у нее есть мюллер-аномалия, должна обязательно узнать у своего врача о таком риске. Наиболее простым способом решения данной проблемы является применение серкляжа, который берет на себя функции шейки матки.
Предлежание плаценты
Из-за меньшего места внутри аномальной матки, несколько чаще плацента может оказываться внизу и перекрывать шейку. Это состояние может стать причиной кровотечения, но может и самостоятельно скорректироваться по мере развития беременности и роста матки вверх.
Отслойка плаценты
Из-за аномальной конфигурацией, схватками и сосудистой сеткой в матке, могут быть проблемы с правильным прикреплением плаценты к стенке матки.
Преждевременные роды
Хотя никто до конца не знает причины преждевременных родов, одной из таких причин считают ограничения в возможностях увеличения размеров матки во время беременности. Другой причиной могут быть спонтанные схватки аномальных мышц внутриматочной перегородки.
Аномальное положение плода
Ягодичное предлежание очень распространено при аномальных формах строения матки. Возможно, это связано с тем, что на дне матки больше места для конечностей плода, или из-за того, что плод теряет возможность развернуться на 180 градусов раньше, чем в обычной матке.
Внутриматочное ограничение роста
Опять же возможно из-за плацентарной недостаточности, плод может недополучать необходимые ему питательные вещества. Не смотря на меньший размер, часто дети рождаются преждевременно, но с хорошими показателями.
Наблюдение у гинеколога во время беременности
Хотя стоит помнить, что многие женщины с аномалиями матки не сталкиваются вообще ни с какими проблемами, предусмотрительность и осторожность никогда не будет лишней. Если мюллер-аномалия тяжелой формы (глубокая внутриматочная перегородка или двурогая матка или однорогая матка), будет мудро со стороны женщины по крайней мере проконсультироваться со специалистом по высоким рискам (перинатологом) до или в самом начале беременности, а лучше иметь такого специалиста, который вел бы вашу беременность. Стоит поспрашивать вашего гинеколога, чтобы понять, на сколько он опытен в ведении беременностей с мюллер-аномалиями, какой у него подход к ведению таких беременностей, комфортно ли вам с ним.
Будьте готовы к тому, что вам измерят длину шейки матки (иногда шейка ослабевает, когда ребенку тесно), и возможно будут делять серкляж, если шейка начнет открываться во втором триместре. Также будьте готовы, что вас будут проверять на наличие преждевременной родовой деятельности, задержки внутриматочного роста плода и неправильного положения плода во время беременности; это наиболее частые осложнения беременностей с мюллер-аномалиями.
Мифы про мюллер-аномалии
Этот раздел про дизинформацию. Многие женщины с мюллер-аномалиями подвергаются ужасным предсказаниям со стороны докторов, которые имели мало опыта ведения таких беременностей. Некоторым говорили, что они способны только на выкидыши и недоношенных детей. Некоторым советуют рассмотреть возможность усыновления или суррогатного материнства, а мысли зачать самостоятельно называют глупыми. Если вы столкнулись с подобным отношением, обратитесь к репродуктивному эндокринологу, который лучше оценит ваши прогнозы.
А) Вы не можете иметь детей
Вы не сможете забеременнеть из-за мюллер-аномалии – ложь. Большинство женщин с мюллер-аномалиями отдельно не имеют проблем с фертильностью. Если же есть иные осложнения фертильности (например, повреждение выхода в единственную фаллопиеву трубу при однорогой матке) мюллер-аномалия становится только одним из факторов для фертильности.
Вы никогда не выносите ребенка в сохранности – ложь. Многие женщины начинают искать информацию поле одной или нескольких сокрушительных потерь. Стоит запомнить, что при правильном медицинском наблюдении большинство женщин выносят здоровые беременности. После зачатия женщина с мюллер-аномалией должна сразу связаться с гинекологом - специалистом по высоким рискам, чтобы обсудить, каким образом будет наблюдаться беременность. Специалист исследует шейку на предмет ее несостоятельности и преждевременной родовой деятельности, ребенка на предмет стресса, уровень и качество амниотической жидкости. Это звучит страшно, но если вас наблюдают с самого начала, все можно предупредить. Некоторые мамы даже перехаживают сроки. Некоторые вынашивают двойни.
В) Ваша мать принимала Диэтилстильбэстрол (или ответственна другим образом) – не всегда.
Правда, что некоторые матери, которые принимали препарат Диэтилстильбэстрол во время беременности, рождали дочерей с маткой в форме буквы Т. Однако это только часть женщин с диагнозом мюллер-аномалии. Фактом остается то, что пока причина мюллер-аномалий не до конца ясна.
Время от временя невежды могут предполагать, что мюллер-аномалии – результат какого-то веренического заболевания или аборта. Ответ всегда отрицательный, т.к. мюллер-аномалии – это врожденный порок развития.
С) Вы не можете иметь вагинальные роды – не всегда.
Исследования и случаи из жизни показывают, что при мюллер-аномалиях матка женщин растягивается иначе, чем в норме. Это может быть причиной перевернутого положения ребенка к концу беременности, что является показанием к плановому кесареву сечению. Такова тенденция, однако, есть случаи нормальных вагинальных родов. Потеряв возможность опыта обычных вагинальных родов, многие женщины испытывают чувство сильного разочарования и обмана. Если вы испытываете то же, помните, что вы не одиноки.
D) Одной операцией можно убрать внутриматочную перегородку – к сожалению, но это не всегда так.
Не всегда удается убрать полностью перегородку за один заход, иногда требуется повторные операции. В любом случае после операции многие женщины имеют дугообразную матку, а остаток перегородки меньше 1 см никак явно не сказывается на результатах беременности. Некоторые исследователи даже рекомендуют оставлять такой «остаток» как защиту от разрывов.
Е) Ваша «остроконечная» или «наклоненная» матка – причина вашей нефертильности – ложь.
Это довольно частое состояние, когда дно матки указывает куда угодно, только не слегка вперед в пупку. Вместо этого, оно может располагаться строго вверх, назад, или быть наклонено вперед, больше чем в норме. Это почти никогда не становится проблемой, за исключением возможности болезненности полового акта. Вкратце: такая матка не относится к мюллер-аномалиям, не вызывает бесплодия, и обычно состояние само корректируется к 10 неделе беременности.
Источники:
Kaufman, M.R. Curr Urol Rep (2018) 19:18.
Pelvic Organ Prolapse and Pregnancy in the Female Bladder Exstrophy Patient.
- Подпись автора
Не спрашивай, по ком звонит колокол: он звонит по тебе © (Джон Донн)